Therapie-Zentrum
KraftOrt
Ihr Zentrum für Physiotherapie, Massage und Training in Sasel – Alle Kassen und Privat
Vereinbaren Sie einen Termin über unsere Online-Rezeption
Klicken Sie dafür unten rechts auf die rote Schaltfläche
Öffnungszeiten
Montag
08:00 - 19:00
Dienstag
08:00 - 19:00
Mittwoch
08:00 - 19:00
Donnerstag
08:00 - 19:00
Freitag
08:00 - 14:00
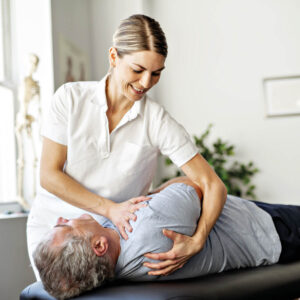
Physiotherapie, Massage und Sporttherapie in Sasel
Willkommen in unserer Praxis für Physiotherapie, Massage und Sporttherapie in Sasel und Umgebung. Wir helfen Ihnen bei Rückenschmerzen, Nackenbeschwerden, Hüftproblemen, Kniebeschwerden und vielem mehr.
Wählen Sie aus unseren Leistungen
Unsere erfahrenen Fachtherapeuten behandeln und betreuen Sie professionell und kompetent in den Bereichen Physiotherapie, Massagetherapie und medizinischer Sporttherapie in unserer Praxis in Hamburg Sasel
Angebot Auf einen Blick
Körper, Geist und Seele kommen wieder zu Kräften und werden gesund
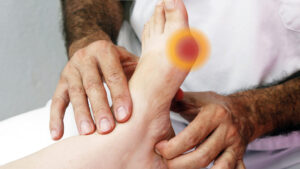
Akute Beschwerden
Wenn Sie akute, oder chronische Beschwerden haben, können Sie hier mit ärztlicher Verordnung, bzw. Diagnose therapiert werden.
Prävention
Waren Sie bereits erkrankt, oder wollen einer neuen Erkrankung vorbeugen, können Sie präventiv Leistungen in Anspruch nehmen.
Therapie
Therapie ist ein wichtiger Prozess, um nach Verletzungen oder Krankheiten die körperliche und geistige Gesundheit wiederherzustellen.
Hausbesuche
Hausbesuche ermöglichen es uns, unsere Patienten auch in ihrem vertrauten Umfeld zu behandeln und ihnen dadurch mehr Komfort und Flexibilität zu bieten.
Brauchen Sie einen schnellen Termin – Nutzen Sie jetzt unsere Online-Rezeption
Unser freundliches Personal stellt sicher, dass Sie die bestmögliche Behandlung bekommen.
Aktuelle Meldungen
Entdecken Sie was in Sasel und Umgebung los ist und bleiben Sie informiert

Kooperation
Patientenumfrage
Ihre Meinung ist uns sehr wichtig, denn Sie sind der Mittelpunkt unserer Arbeit. Daher freuen wir uns, wenn Sie an unserer Patientenbefragung teilnehmen!

Patientenzufriedenheit
Im Vergleich von über 80 Physiotherapiepraxen bundesweit haben wir als Kraftort Therapiezentrum bei der Patientenzufriedenheit den 2. Platz belegt. Dafür möchten wir uns ganz herzlich bei unseren Patienten für die tollen Bewertungen und bei unseren Mitarbeitern für Ihr großes Engagement bedanken!
Was unsere Patienten sagen
Das Feedback unserer Patienten ist uns sehr wichtig, denn wir wollen uns stetig verbessern
Trustindex überprüft, ob die Originalquelle der Bewertung Google ist. Super gut! Schnelle Termine. Perfekte Behandlung. Alle sehr sympathisch. Gerne wiederGepostet aufTrustindex überprüft, ob die Originalquelle der Bewertung Google ist. Sehr geehrte Damen und Herren, Als Empfehlung von meinem Arzt bin ich 2022 zum Kraftort gekommen und war sehr zufrieden und komme mit jedem neuen Rezept wieder. Ich habe schon so einige Physiotherapiepraxen ausprobieren dürfen und muss sagen: das hier ist die besten sind . Jeder der Physiotherapeuten Hr . Alward ) sich am meisten Mühe gegeben und jeder andere Physiotherapeutin hatte auch seinen eigenen Stil, so findet man den passenden bestimmt für sich. Toll ist, das man auch alles fragen kann und ich habe immer kompetente Antworten erhalten von Lasser . Ich fühle mich rundum gut aufgehoben und behandelt bei Euch . Danke dafür. Ein schönes Wochenende wünsche Euch allen und einen schönen 2 Advent.Gepostet aufTrustindex überprüft, ob die Originalquelle der Bewertung Google ist. Tolles Therapiezentrum, werde dort sehr kompetent behandelt.Gepostet aufTrustindex überprüft, ob die Originalquelle der Bewertung Google ist. Sehr gute Therapiezentrum. In der Tat: KRAFTORT. Sehr zu empfehlen. Bitte melden Sie sich an.Gepostet aufTrustindex überprüft, ob die Originalquelle der Bewertung Google ist. Eine exzellente Physiopraxis.... kompetent, zielorientiertes Arbeiten und nach einigen Behandlungsterminen ist man sein Problem los..... und genau das ist das Wichtigste.... ????Gepostet aufTrustindex überprüft, ob die Originalquelle der Bewertung Google ist. Sehr kompetentes Team und eine angenehm entspannte Atmosphäre in der Praxis. Klare Empfehlung von mir.Gepostet aufTrustindex überprüft, ob die Originalquelle der Bewertung Google ist. Kraftort ist mit all seinen Therapeuten ein sehr guter Ansprechpartner bei gesundheitlichen Beschwerden/Einschränkungen. Sie helfen einem individuell und haben tolle Therapiemaßnahmen. Wir arbeiten zudem Hand in Hand, sodass unsere Kunden/Mitglieder sehr gerne zu Kraftort gehen, wenn es notwendig ist und andersherum, die weiblichen Patienten von Kraftort im Anschluss an die Therapie bei uns weiter trainieren, sodass diese ihre Beschwerden los bleiben und mehr Gesundheit & Bewegung in ihr Leben bringen. Vielen Dank besonders an Jens Rusch, du machst einen klasse Job und die Zusammenarbeit mit dir ist immer wieder schön. Jacqueline und Kimberly von Mrs.SportyVerifiziert von: TrustindexDas verifizierte Trustindex-Abzeichen ist das universelle Symbol des Vertrauens. Nur die besten Unternehmen können das verifizierte Abzeichen erhalten, die eine Bewertungsnote über 4.5 haben, basierend auf Kundenbewertungen der letzten 12 Monate. Mehr erfahren
Wir möchten jedem Menschen die beste Behandlung möglich machen!
Wir nehmen jeden wie er ist, finden die passende Behandlung für den besten Erfolg und passen den Therapieplan stets dem aktuellen Gesundheitszustand an.
Stratenbarg 2
22393 Hamburg Sasel
1. Obergeschoss
Barrierefrei
Nutzen Sie bitte unsere
Online-Rezeption für Termin-
Absprachen, oder Absagen